第2章 手術療法の構成要素
1. 手術療法とは
郡 隆之
(利根中央病院 外科)
Point
- なぜ手術療法を選択したのか,明確な根拠を説明できる必要がある
- 手術療法を構成する4つのフェーズの全体と流れをつかみ,各構成要素の知識と技術を獲得することで,手術療法は遂行できるようになる
- 待機的手術と緊急手術の根本的違いを理解する
1. 手術療法とは
1プロローグ:さあ,地図を広げて航海に出よう!
外科は,治療手段の1つに手術という(大小はあるが)侵襲行為を行使する.体にメスを入れる手術は薬物療法などと比べると明らかにGewaltig(ゲバルティッヒ:乱暴な)な治療である.そのため,侵襲の高い手術を行うには,手術がほかの低侵襲な治療方法より有用であるという明確な医学的根拠が存在しなければならない.われわれ外科医は手術がGewaltigだからこそ,医学知識と技術を結集して安全性を担保する.そして,安全性を担保するためには手術前からの準備と術後の管理も手術療法にとって重要な構成要素になる.手術室で行われる手術単体だけを切りとって見てしまうと,手術療法の全容を理解することは困難になる.本書では,手術療法を構成する各要素に分解し,それぞれについて解説を加えることとした.研修医の皆さんが外科研修という航海で迷わないよう本書が地図の役割になれば本望である.
2手術の目的と種類(表1)
手術の主な目的は,病態の制御と失われた機能の回復である.具体的には,手術という侵襲行為を用いて,切除,形成,移植,検査を行う.
1)切除
局所の炎症や腫瘍に対し病巣を摘出する.胆嚢炎に対する胆嚢摘出術,肺癌に対する肺葉切除術など.
2)形成
障害された機能改善のため組織・器官を形成する.鼠径ヘルニアに対するヘルニア修復術,弁膜症に対する弁置換術,など.
3)移植
障害された機能を回復するために,他人や自己の組織・器官を移植する.肝不全に対する生体肝移植術,熱傷に対する植皮術など.機能回復という意味では形成と移植は同じ目的になる.
4)検査
治療ではなく診断目的として,非侵襲的方法で診断が確定できない場合に施行する.
これらの目的を達成するためにどのような手術をするのかは,切り口によってさまざまな分類ができる.表1の各項目を合わせると,何の目的でどんな手術になるかを言い表せる.例えば,進行肺癌に対する根治切除目的で,標準手術である2領域リンパ節郭清を伴う肺葉切除,鏡視下で待機的に行う呼吸器外科手術というような感じである.
また,臨床的には事前の準備状況が異なる待機的手術と緊急手術を区分けしておくことはきわめて重要である.待機的手術は,医療上緊急性がない事前に予定された手術で,緊急手術は,即時の手術以外に永久的な障害や死亡を回避する選択肢がない手術である.この解説は本稿の最後に記載する.
2. 手術療法の全体の流れ
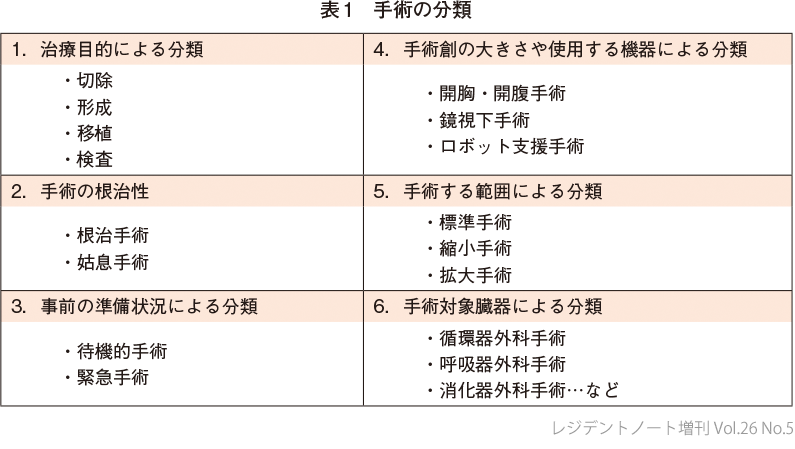
手術療法は手術前から準備がはじまって,終わった後も無事退院するまで術後管理が続く.手術療法は,手術単体では成り立たず,術前・術後管理が合わさってはじめて完成する.その一連の流れ全体が理解できないと手術療法を理解することが困難である.手術療法全体は複数の構成要素で成り立っていて,序(p.3)ではビルなどの建築プロジェクトに似ているとお伝えした.患者との出会いから各工程を経て,安全に終了に導く流れはまさに建築プロジェクト管理に相通じるところがある.手術療法の全体の流れは大きく分けると表2の4つのフェーズで構成される.
本書では,手術療法を構成要素に分解して俯瞰できるようにすることで,手術療法がどういった要素で成り立っているのかを理解しやすくした(図1).詳細については各稿を参照されたい.それでは,具体的に手術療法の全体の流れについて解説する.

1手術決定フェーズ
手術プロジェクトは,直接受診あるいは,紹介を受けるなどによる患者との出会いからはじまる.この段階ではすでにある程度の情報が得られている場合と,全くの初診で情報がない場合に分かれるが,重要なのは最初から手術ありきで事を進めていないということである.
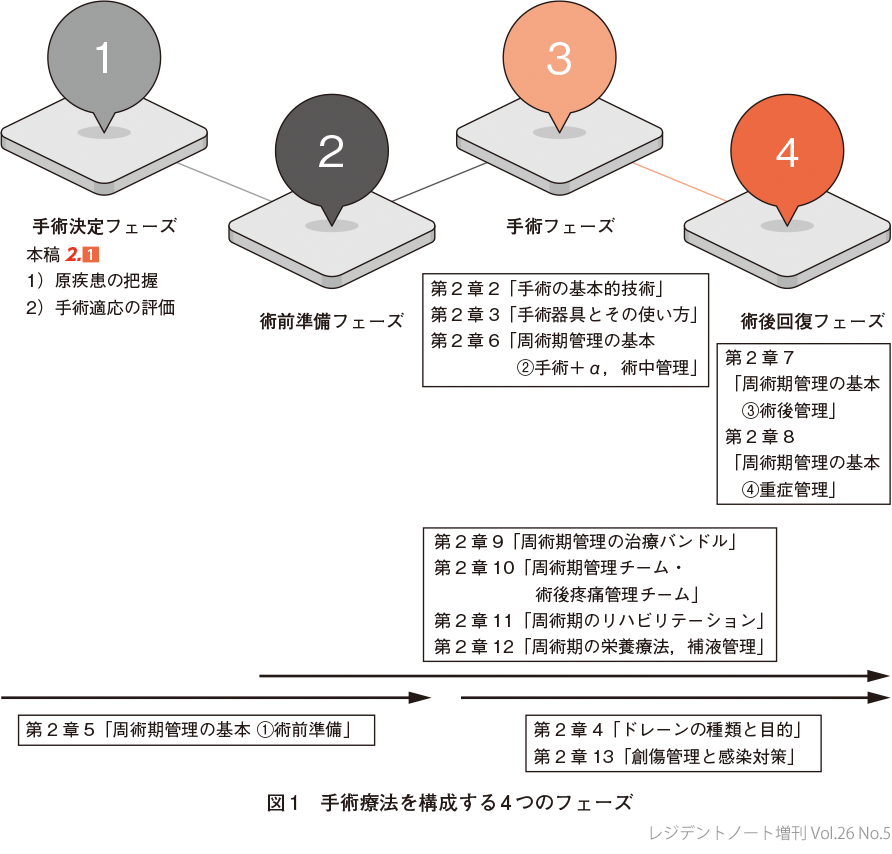
われわれ外科医が患者に手術療法を選択する際には以下のような思考が働いている.例えば患者に癌治療を提供する場合,あなたの目の前に5枚のカードがあり,各カードには,「手術療法」,「内視鏡治療」,「薬物療法」,「放射線治療」,「緩和医療」と記載されている.あなたはそこから患者にベストな治療法のカードを1枚(あるいは集学的治療という合わせ技で複数枚)選択しなければならない.どうやって5枚のカードから最適な枚数を選ぶのかというプロセスが,まさに手術を決定するプロセスになる(図2).手術療法単体と競合する治療方法(=カード)は,薬物療法,放射線治療,低侵襲治療(内視鏡,IVR),BSC(best supportive care,がんの症状を緩和する治療),機能的疾患ではリハビリテーションなどがある.治療法の選択は1)原疾患の把握と,2)手術適応の評価の2つの切り口で評価する.
1)原疾患の把握
手持ちのカード(選択しうる治療法)から最適な枚数を選ぶためには判断の根拠が必要になる.一般的には疾患ごとに診療ガイドラインなどの指針があり,それに基づいて治療方法を選択する.例えば大腸癌の場合,粘膜内癌であれば内視鏡治療の適応になるが,深達度が深くなれば手術療法が適応になる.一定の進行癌では術後補助化学療法を追加する.遠隔転移を認めた場合は,部位と転移個数により治療内容が異なる.転移個数が少ない肺・肝臓転移では手術療法で根治を目指すが,多発していれば抗がん剤治療が適応になる.また,根治手術非適応症例でも腫瘍で腸管が閉塞していれば閉塞解除目的の手術やステント治療が必要になる.どの疾患でも同じことがいえるが,治療方法を決定するためには,まずは正確な診断をつけることが重要である.原疾患の把握ができていなければ,どの治療が望ましいか意思決定が困難になる.疾患により把握すべき情報は異なるが,一般的には以下のような情報を収集する.
- ・腫瘍:腫瘍の広がり(TNM分類)
- ・機能回復:現状の臓器機能
- ・救急医療:疾患の状態,全身への影響
癌の手術では,完全切除が目標なので切除範囲に腫瘍が収まるかどうかについて併せて分析する.
上記のような原疾患の把握情報をもとに,治療に耐えられるかはひとまず置いておいて,原疾患を治療するには何をするのが一番効果的かということを考える.ガイドラインなどを参考に考えられる治療法を列挙し,治療法として手術を勧める根拠があるのかを考え,ほかの治療方法と天秤にかけて,「手術療法」のカードを引くことができた場合は次のステップの「手術適応」の評価に進む.もしこの段階で「手術療法」のカードを引くことができなければ,手術療法は適応外として別の治療方法が選択される.
2)手術適応(indication)の評価
手術適応は2つの切り口で決定する.1つ目がcurability(手術して治せるのか?),2つ目がoperability(手術に耐えられるのか?)になる.
① curability(手術して治せるのか?)
原疾患の把握に用いた情報をもとに以下のことを考える.
- ・腫瘍:腫瘍の広がり(TNM分類)→切除可能か?
- ・機能回復:現状の臓器機能→機能回復可能か?
- ・救急医療:疾患の状態,全身への影響→救命できるのか?
腫瘍切除の手術では,完全切除が目標なので切除範囲に腫瘍が収まりきっているのかをTNM各要素〔T:原発腫瘍の広がり(深達度など),N:リンパ節への転移,M:遠隔転移〕を詳細に画像などで確認し,resectability(とり切れるのか)の評価を行う.根治性がない場合は,通過障害の解除・出血のコントロール・腫瘍の圧迫症状の解除などの姑息術の必要性を追加検討する.姑息術の適応がなければ手術の医学的適応はない.一般的には姑息術以外の治療方法があればそちらを優先する.
② operability(耐術性:手術に耐えられるのか?)
各臓器機能を評価して予定する手術に耐えられるのか客観的に確認する.operabilityの評価は,「患者の体力は手術に耐えられるのか?」だけでなく,術後の状態の予測(寝たきりにならないか),社会復帰の可能性(自宅に退院できるのか),家族のサポートの有無(退院した後に適切なサポートが得られるか)などの「患者の人生は手術に耐えられるのか?」といった広い視野で考えることが重要である.
一般的なoperabilityの評価は臓器別に分けて臓器能を評価し,ASA-PS分類(第2章5参照)などの指標を用いてリスク分類する.私は年齢・体力・臓器能を統合して考えるようにしている.年齢は臓器予備能に影響し,高齢者は若い方と比べて予備能が少ない・術後せん妄になりやすい・回復に時間がかかるなどの問題がある.予備能が少ないということは,何かあったときの余力が少ないことを意味するので,廃用症候群のリスクが高く合併症発症時にも重症化しやすくなる.また,体力は見た目の筋骨格状態やADL,どのような仕事・生活をしているかなどで評価するが,体力があれば術後離床が進みやすいし,侵襲に耐えやすいことで耐術性が高まる.例えば,次の年齢・体力・臓器能を有する3人のなかで一番operabilityが低い患者は誰だろうか? 1つの目安(例えば臓器能)だけより,operabilityを評価しやすくなるだろう.
- 《1》60歳,隠居しほぼ屋内にいる,透析患者
- 《2》70歳,外傷で両下肢切断してベッド上生活,臓器異常なし
- 《3》85歳,農業現役,肺気腫軽度
《1》は透析患者のため,周術期の補液量や薬物投与量は3人のなかで一番注意が必要である.《2》は臓器機能は正常であるが術後の離床が困難なため,手術をきっかけに深部血栓症,重力性無気肺の発症や体力低下するリスクは3人の中で一番高い.《3》は3人の中で一番元気ではあるが,高齢のため術後せん妄のリスクは高く,また,早期回復早期離床に失敗すると廃用症候群や認知症の進行も起こしうる.
このように3者は異なるリスクを有しており,一概に誰のoperabilityが一番低いとは言い切れない.しかし,1つの目安より術後どこに注意するべきかの包括的な評価がしやすくなる.
2術前準備フェーズ
術前準備フェーズでは,手術決定フェーズで得た情報をもとに安全に手術を乗り切れるように事前の準備を進める.operabilityの評価でリストアップされた問題点を改善できることがあれば行う.低下している臓器能を高めるために内科的治療を追加したり,術後の障害が起こる前に機能強化をして障害発生を予防するプレハビリテーションの導入や,低栄養患者に対して栄養療法の導入などがなされる.また,併存症が手術に及ぼす影響や,反対に周術期に併存症治療をどのように管理するかについても検討する.手術そのもののリスクは低い疾患でも,手術のために休薬すべき薬剤・本来は内服を継続すべきだが一定期間内服できない薬剤があれば,休薬中の対応を事前に当該科と相談する必要がある.例えば,抗凝固薬・抗血小板薬の休薬時のリスク評価やヘパリン置換などの代替療法の必要性,休薬すると悪性症候群をきたす可能性がある向精神病薬の内服不能時の対応などが相当する.
1)術後早期回復を目標とした治療バンドル
近年では,術後早期回復を目標として,エビデンスのある周術期管理方法をパッケージ化して治療バンドルとして術前・術中・術後管理を包括的に運用する周術期管理方法が広まっている.欧州臨床代謝栄養学会のERAS(Enhanced Recovery After Surgery)や,日本外科代謝栄養学会のESSENSE(ESsential Strategy for Early Normalization after Surgery with patient’s Excellent satisfaction)などがある(第2章9「周術期管理の治療バンドル」).
2)治療バンドルの重要項目
治療バンドルの重要項目の,周術期のリハビリテーション,栄養療法,術後疼痛管理,感染対策は本邦では保険収載もされており,以下の別項で詳しく解説する.
術後合併症を予防するためには術後リハビリテーションだけでなく,手術前からのプレハビリテーションも重要である(第2章11「周術期のリハビリテーション」).
手術侵襲や術後絶食期間のため手術患者は栄養障害をきたしやすい状態にある.また,消化管癌では食事摂取量の低下などで術前低栄養患者が一定数存在する.術前から栄養状態に着目して適切な周術期の栄養療法を提供することが推奨されており,周術期栄養管理実施加算などの保険制度も整備されている(第2章12「周術期の栄養療法,補液管理」).
術後創管理は手術患者では必須である.日常の管理から,手術部位感染予防や発生時の治療方法など,感染対策とも密接に関係している(第2章13「創傷管理と感染対策」).
3)周術期管理チーム
一方で,治療バンドルを用いた周術期管理は多岐の項目にわたるため,実際,外科医師,外来・病棟看護師だけで実践しようとしても限界がある.現在,多職種で周術期を管理する周術期管理チームが提唱され導入が進んでいる(第2章10「周術期管理チーム・術後疼痛管理チーム」).
このように,周術期は一連の流れで管理されるようになってきているため,本書では術前・術中・術後管理は治療戦略・哲学の連続性が途絶えないよう同一施設による解説とした(第2章5「周術期管理の基本 ①術前準備」,第2章6「周術期管理の基本 ②手術+α,術中管理」,第2章7「周術期管理の基本 ③術後管理」)
3手術フェーズ
ここまで手術が安全に行えるよう十分な準備をして,手術フェーズでようやく手術が行われる.手術プロジェクト最大のイベントである手術を外科医が遂行するために必要な知識や技術は,第2章2「手術の基本的技術」,第2章3「手術器具とその使い方」,第2章4「ドレーンの種類と目的」で解説する.
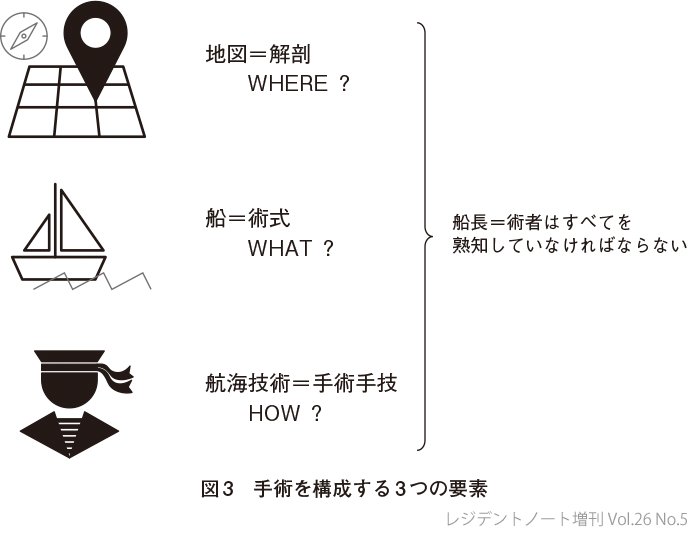
手術そのものは航海に似ていると思う.人体を「大海原」に例えると,術式は航海する「船」,解剖は「地図」,手術手技は船員の「航海技術」,そして「術者」はまさに船長で,嵐(=術中のさまざまなトラブル)にあっても安全な航海ができる体制を整えることに似ている(図3).術者(=船長)は,手術室で手術が安全に終結できるよう事前の詰めを十分に行い,患者や同僚に説明して納得してもらえる根拠のある手術方法を決定する.何を目的としてどのような術式(=船)を選択したのか,画像情報をもとに患者固有の解剖(=地図)を頭のなかに叩き込んで,術中に問題になりそうな部分があれば,それに対してどのように対処するか(=海が荒れたときどのような航海技術で乗り越えるのか)を計画しかつ術中に実行できるようにして手術(=航海)に臨む.
ちなみに私自身は大きな手術の前には,師匠のやり方を踏襲して以下のことを必ず行っている.①手術手順を列挙する,②問題になりそうな部分を見つけて,予定通りに遂行できないときの対処方法を2つ(できれば3つ)決める,③事前に詰めた手術手順を頭のなかでシミュレーションし,準備が不十分なところがすべてなくなるまでくり返す,この3点を行ったうえで,術前に手術手順と問題点の対処方法を診療録に記載することにしている.手術する前にこれらのシミュレーションと対応策の検討・準備が終わっている手術こそがベストな手術といえる.
また,必要物品と人員数の確保や,合併症対応を他科に依頼する場合は,術後管理に支障をきたさない日程調整などにも目を向ける必要がある.
4術後回復フェーズ
手術が終わって帰室してから退院するまでがこのフェーズになる.外科医の評価は手術のうまさに目が行きがちだが,実は周術期管理も外科医の腕の見せどころの1つになる.手術侵襲で落ちた患者の全身状態が回復へ向かうように,患者自身の治癒能力が最大限になるような対処や,患者自身の治癒能力のみでは治らない領域は医学の力でサポートすることが求められる.
ERASやESSENSEなどの治療バンドルは術後早期回復を目標としているが,術前・術中からの仕込みがないと効果は減弱する.手術室で手術が無事終わるように術前に事前の仕込みをするのと同様に,術後管理がうまくいくように,術前・術中に仕込みを行い,術後管理に臨む.
術後合併症もなく順調な回復で患者が退院できればそれがベストだが,実際の臨床現場ではすべて予定通りにいくわけではない.手術後に発生する可能性のある問題を想定して対応策を準備した状態で管理できることもあれば,想定外の問題が発生し慌てふためくこともある.緊急手術症例では術前から状態が悪化していることもある.いずれにしても病態生理をひも解いて原因を解明し,適切と思われる治療を提供しなければならない.人工呼吸管理や敗血症などの重症管理は集中治療医がいない施設では外科医自身で行う必要がある(第2章8「周術期管理の基本 ④重症管理」).
3. 緊急手術
1輸液方針の決定
上記2.までが一般的な手術療法の流れになる.このスキームがきれいに使えるのは待機的手術である.しかし,前述したように手術にはもう1つ,緊急手術がある.待機的手術と緊急手術では,術前から術後までの一連の流れが決定的に違う.私は両者の違いについて研修医に,「待機的手術はフレンチで,緊急手術は居酒屋」だと例えている.
待機的手術は,ベストな準備をして,術前シミュレーションに基づいた手術を行い,想定範囲の術後経過になるよう管理する.待機的手術の評価は事前計画にどれだけ近づけるかの減点法である.仕込んだ材料でつくられ,決められた献立の料理が順番に出されて,ゆっくり落ちついて食べるフレンチのコース料理に似ている.待機的手術に求められるのは,事前に仕込んだことを粛々と進めていく一連のよどみない安定感である.
一方,緊急手術では,救命のために今できることを積み重ねていく.術前リスク評価も限定されており,手術が終わるまで術後管理がどうなるのか想定できないこともある.準備も評価もそこそこに,目の前の救命に注力する出たとこ勝負の緊急手術の評価は,救命に向かってどれだけ今を乗り越えられるかの加点法である.お店に入って,「取り敢えずビールと枝豆!」からの,その場の雰囲気で次のオーダーを決めていく居酒屋と似ている.緊急手術に求められるのは,スピード感のある状況判断能力と判断したことを即実行する瞬発力である.
待機的手術を主としている専門施設以外では,緊急手術が混在した診療を行っている.緊急手術が入ると予定していたことがすべて吹っ飛び,瞬時に今日の予定をリスケジュールしなければならない.外科医のモードが変わる瞬間である.一見混乱しているように見える現場であってもモードが変わったと理解できると,研修医もどうすればよいかがわかってくるだろう.
参考文献・もっと学びたい人のために
- PMI日本支部:プロジェクトマネジメント知識体系ガイド(PMBOKガイド)第7版+プロジェクトマネジメント標準.2021
- 郡 隆之,他:結腸直腸癌待機手術症例に対するenhanced recovery after surgery(ERAS)プロトコルの有用性の検討.日本消化器外科学会雑誌,44:374-383,2011
- 郡 隆之:呼吸器外科領域におけるチーム医療.外科と代謝・栄養,52:79-84,2018
著者プロフィール
郡 隆之(Takayuki Kori)
利根中央病院 外科






